જો તમને auseબકા, omલટી, તાવ, ઝાડા અથવા ચેપી રોગના અન્ય કોઈ લક્ષણો છે, તો તમારે તાત્કાલિક ડ doctorક્ટરની સલાહ લેવી જોઈએ. ચેપી રોગ અને પ્રકાર 1 અથવા પ્રકાર 2 ડાયાબિટીસ એ એક ખૂની સંયોજન છે. શા માટે - અમે લેખમાં પછીથી વિગતવાર સમજાવીશું. સમય બગાડશો નહીં, એમ્બ્યુલન્સ બોલાવો અથવા જાતે હોસ્પિટલમાં જાઓ. પ્રકાર 1 અથવા પ્રકાર 2 ડાયાબિટીસ સાથે, જો શરીરમાં કોઈ ચેપ હોય, તો ઝડપથી લાયક તબીબી સહાય મેળવવી ખૂબ જ મહત્વપૂર્ણ છે.

ડrifક્ટરોને ટ્રાઇફલ્સ માટે પરેશાન કરવામાં અચકાવું નહીં, કારણ કે જો ડાયાબિટીઝના ચેપી રોગને લીધે, ડિહાઇડ્રેશનનું એક દુષ્ટ ચક્ર થાય છે, તો તમે અને ડોકટરો કંટાળો નહીં આવે.
શા માટે ડાયાબિટીઝના ચેપ ખાસ કરીને જોખમી છે
પ્રકાર 1 અથવા પ્રકાર 2 ડાયાબિટીઝમાં, ચેપી રોગો ડિહાઇડ્રેશનનું કારણ બને છે, અને આ જીવલેણ છે, પુખ્ત વયના લોકો અને બાળકો માટે જે ઘણી વખત ખતરનાક છે તેના કરતા અનેકગણું વધુ જોખમી છે. જ્યારે પણ ડાયાબિટીઝના દર્દીને ઉબકા, omલટી, તાવ અથવા ઝાડા લાગે છે ત્યારે એમ્બ્યુલન્સને ક callલ મફત લાગે. ડાયાબિટીઝ ચેપી રોગો શા માટે આટલા જોખમી છે? કારણ કે તેઓ નિર્જલીકરણનું કારણ બને છે. નિર્જલીકરણ કેમ જીવલેણ છે? કારણ કે ડિહાઇડ્રેશન અને હાઈ બ્લડ સુગર એક દુષ્ટ ચક્ર બનાવે છે. આ ઝડપથી - કલાકોની અંદર - કિડનીની નિષ્ફળતા, કોમા, મૃત્યુ અથવા અપંગતા તરફ દોરી શકે છે.

એક ભય પણ છે કે ચેપી રોગ પછી, જો તેની અંતમાં સારવાર કરવામાં આવે તો, તમારા સ્વાદુપિંડના બાકીના બીટા કોષો મરી જશે. આમાંથી, ડાયાબિટીસનો કોર્સ વધુ ખરાબ થશે. સૌથી ખરાબ પરિસ્થિતિમાં, ટાઇપ 2 ડાયાબિટીસ ગંભીર અને અસાધ્ય પ્રકાર 1 ડાયાબિટીસમાં ફેરવી શકે છે. ચાલો ચેપી રોગો રક્ત ખાંડને કેવી અસર કરે છે અને તેમની યોગ્ય રીતે કેવી રીતે સારવાર કરવી તે પર એક નજર નાખો. છેવટે, જેને ચેતવણી આપવામાં આવી છે તે સશસ્ત્ર છે.
તબીબી પ્રેક્ટિસનું સારું ઉદાહરણ
એમ્બ્યુલન્સનો ઝડપથી સંપર્ક કરવાના મહત્વ પર ભાર મૂકવા માટે, ડ Dr..બર્નસ્ટેઇન આવી વાર્તા કહે છે. એક શનિવારે, સાંજે 4 વાગ્યે, એક ડાયાબિટીસ મહિલાએ તેને બોલાવ્યો જે તેનો દર્દી નથી. તેના ડ doctorક્ટરએ સપ્તાહના અંતે ફોન બંધ કર્યો હતો અને મુશ્કેલ પરિસ્થિતિઓમાં કોનો સંપર્ક કરવો તે અંગેની સૂચનાઓ છોડી ન હતી. તેણીને શહેરની ડિરેક્ટરીમાં ડ Dr..બર્નસ્ટિનનો ફોન નંબર મળ્યો.
દર્દી તેના શિશુ સાથે એકલા ઘરે હતો, અને તે સવારે 9 વાગ્યાથી સતત ઉલટી કરતો હતો. તેણીએ પૂછ્યું - શું કરવું? ડ Dr.. બર્નસ્ટીને કહ્યું કે તે કદાચ એટલી નિર્જલી થઈ ગઈ હતી કે તે પોતાને મદદ કરી શકતી નહોતી, અને તેથી તાત્કાલિક તાકીદની કટોકટી વિભાગની હોસ્પિટલમાં જવાની જરૂર હતી. ત્યાં તેઓ ઇન્ટ્રાવેનસ ડ્રોપર્સની મદદથી શરીરમાં પ્રવાહીની ઉણપને ભરવા માટે સક્ષમ હશે. તેની સાથે વાતચીત સમાપ્ત કર્યા પછી, ડ B. બર્નસ્ટીને સ્થાનિક હોસ્પિટલને બોલાવ્યો અને ચેતવણી આપી કે તેઓને આ દર્દીની રાહ જોવાની જરૂર છે અને તેણીને ડિ-ડિહાઇડ્રેશન પ્રવાહી નસોમાં આપવાની તૈયારી છે.
દર્દીમાં બાળકને તેની દાદી સુધી પહોંચાડવાની શક્તિ હતી, અને પછી તે પોતાની શક્તિ હેઠળ હોસ્પિટલમાં પહોંચવા માટે હતી. 5 કલાક પછી, કટોકટી વિભાગમાંથી ડ Dr..બર્નસ્ટિનને બોલાવવામાં આવ્યા હતા. તે બહાર આવ્યું છે કે ડાયાબિટીસ સ્ત્રીને "સંપૂર્ણરૂપે" હોસ્પિટલમાં લઈ જવી પડી હતી, કારણ કે તેઓ કટોકટી વિભાગમાં તેમની મદદ કરી શકતા નહોતા. ડિહાઇડ્રેશન એટલું મજબૂત હતું કે કિડની સંપૂર્ણ રીતે નિષ્ફળ ગઈ. તે સારું છે કે હોસ્પિટલમાં ડાયાલિસિસ એકમ હતું, જ્યાં તેણીને ચમત્કારિક રૂપે બીજી દુનિયાથી ખેંચી લેવામાં આવી હતી, નહીં તો તેણીનું મોત નીપજ્યું હોત. પરિણામે, આ દર્દીએ 5 "કંટાળાજનક" દિવસો હોસ્પિટલમાં પસાર કર્યો, કારણ કે તેણે તરત જ તેની સ્થિતિના જોખમને ઓછો અંદાજ આપ્યો.
નિર્જલીકરણ અને ઉચ્ચ ખાંડનું દુષ્ટ ચક્ર શું છે
જો તમને omલટી થાય છે અથવા ઝાડા થાય છે, તો પછી તમને મોટે ભાગે ચેપી રોગ હોય છે. કારણ કેટલાક ઝેર અથવા ભારે ધાતુઓ સાથે ઝેર પણ હોઈ શકે છે, પરંતુ આ અસંભવિત છે. આગળ આપણે ધારીશું કે તેનું કારણ ચેપ છે. શરીરમાં જ્યાં પણ ચેપ હોય છે - મોંમાં, જઠરાંત્રિય માર્ગમાં, આંગળી સોજો આવે છે અથવા કંઈક બીજું - લોહીમાં શર્કરા વધારે છે. તેથી, પ્રારંભિક બિંદુ: પોતે ચેપ બ્લડ સુગર વધારે છે.
ઉલટી અને / અથવા અતિસારના પરિણામે, શરીર તેના પાણીના ભંડાર ગુમાવે છે. જઠરાંત્રિય માર્ગમાં પ્રવાહી સામગ્રી સામાન્યથી નીચે આવે છે. ખોવાયેલા પ્રવાહીને તાત્કાલિક બદલવાની જરૂર છે, અને આ માટે શરીર લોહીના પ્રવાહમાંથી પાણીનો ઉપયોગ કરે છે. આનો અર્થ એ નથી કે પેટ અથવા આંતરડામાં આંતરિક રક્તસ્રાવ છે. તે માત્ર એટલું જ છે કે કોષો લોહીમાંથી પાણી શોષી લે છે, અને તેને ખૂબ ઓછું પાછું આપે છે. પરંતુ જ્યારે આવું થાય છે, ત્યારે કોષો લોહીમાંથી વધારાના ગ્લુકોઝને શોષી લેતા નથી. પરિણામે, લોહીમાં પાણી ઓછું હોય છે, અને એટલું જ ગ્લુકોઝ. આમ, બ્લડ સુગર હજી વધુ વધી જાય છે. જો સતત timesલટી અથવા diલટી થાય છે, તો સુગર અને ડિહાઇડ્રેશન વધારે હોવાને કારણે, ડાયાબિટીઝના દર્દીનું લોહી ખાંડની ચાસણી જેવું સ્નિગ્ધ બને છે.
માનવ શરીર રક્ત વાહિનીઓના ગા network નેટવર્ક દ્વારા ઘૂસી જાય છે. આ જહાજો કેન્દ્રથી વધુ છે, તેમનો વ્યાસ સાંકડો છે. સૌથી દૂરના અને સાંકડી નળીઓને "પેરિફેરલ" કહેવામાં આવે છે, એટલે કે, તે કેન્દ્રથી દૂર છે. કોઈ પણ ક્ષણે, પેરિફેરલ વાહિનીઓમાં ઘણા લોહી હોય છે. દુર્ભાગ્યે, જો લોહી ઘટ્ટ થાય છે, તો પછી તે સાંકડી પેરિફેરલ વાહિનીઓમાં સ્ક્વિઝ કરવું વધુ મુશ્કેલ બને છે. પરિણામે, પેરિફેરલ પેશીઓમાં ઇન્સ્યુલિન અને ગ્લુકોઝ સહિતના ઓક્સિજન અને પોષક તત્ત્વોની ઓછી માત્રા આપવામાં આવે છે. આ તે હકીકત હોવા છતાં છે કે લોહીમાં ગ્લુકોઝની સાંદ્રતા વધે છે. હકીકતમાં, જાડા રક્તમાંથી ગ્લુકોઝ અને ઇન્સ્યુલિન પેરિફેરલ વાહિનીઓમાં સારી રીતે પ્રવેશતા નથી તે હકીકતને કારણે, મજબૂત ઇન્સ્યુલિન પ્રતિકાર વિકસે છે.
પેરિફેરલ પેશીઓ ઓછી ગ્લુકોઝ ગ્રહણ કરવાનું શરૂ કરે છે, તેથી જ લોહીમાં તેની સાંદ્રતા વધુ વધારે છે. બ્લડ સુગર જેટલું .ંચું છે, ઇન્સ્યુલિન પ્રતિકાર મજબૂત છે. અને ઇન્સ્યુલિન પ્રતિકાર બદલામાં, રક્ત ખાંડ વધારે છે. કિડની પણ પેશાબમાં વધુ પડતા ગ્લુકોઝને દૂર કરવાનો પ્રયાસ કરે છે, જેના કારણે વારંવાર પેશાબ કરવાની અરજ થાય છે, અને આ નિર્જલીકરણ વધારે છે. ડિહાઇડ્રેશન અને હાઈ બ્લડ સુગરના એક દુષ્ટ ચક્રના વિકાસ માટેના આ દૃશ્યોમાંનું એક છે, અને બીજું દૃશ્ય, જેનું આપણે નીચે વર્ણન કરીશું, આ દૃશ્ય સાથે જોડાયેલું છે.
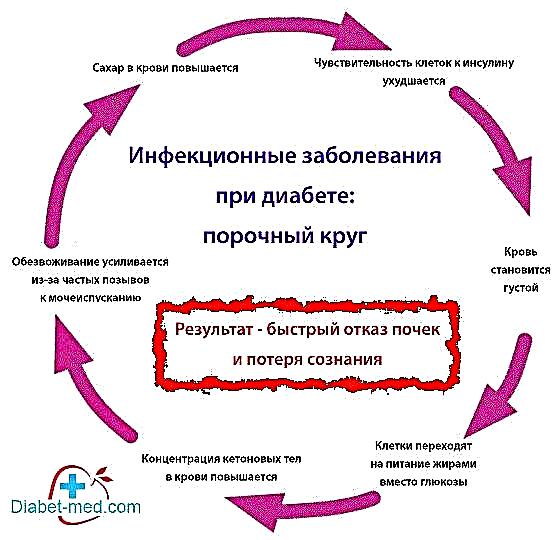
લોહીમાંથી ગ્લુકોઝ અને ઇન્સ્યુલિન પેરિફેરલ પેશીઓ સુધી પહોંચતા નથી. કોષોને મુશ્કેલ પસંદગી હોય છે - મૃત્યુની ભૂખે મરવું અથવા ચરબીનું પાચન કરવું. તે બધા મળીને બીજો વિકલ્પ પસંદ કરે છે. જો કે, ચરબી ચયાપચયની પેટા ઉત્પાદનો અનિવાર્યપણે કેટોનેસ (કીટોન બ bodiesડીઝ) નામના બાય-પ્રોડક્ટ્સનું ઉત્પાદન કરે છે. જ્યારે લોહીમાં કેટોન્સની સાંદ્રતા જોખમી રીતે વધે છે, ત્યારે પેશાબ કરવાની અરજ હજી તીવ્ર બને છે, અને ડિહાઇડ્રેશન higherંચા સ્તરે જાય છે. ડબલ દુષ્ટ વર્તુળ દર્દીની ચેતના ગુમાવવાથી સમાપ્ત થાય છે, અને તેની કિડની નિષ્ફળ જાય છે.
મુખ્ય વસ્તુ એ છે કે આપણે ઉપર વર્ણવેલ ઇવેન્ટ્સ ખૂબ ઝડપથી વિકાસ કરી શકે છે, કોમા અને કિડનીની નિષ્ફળતાના પરિણામે, થોડા કલાકોમાં થાય છે. ડાયાબિટીસ સ્ત્રીનું ઉદાહરણ કે જે આપણે લેખની શરૂઆતમાં ટાંક્યું હતું તે ખરેખર લાક્ષણિક છે. ઇમરજન્સી ડોકટરો માટે, તે અસામાન્ય નથી. કમનસીબે, આવા કિસ્સાઓમાં, ડોકટરો માટે દર્દીની સામાન્ય કામગીરીને પુન restoreસ્થાપિત કરવું મુશ્કેલ છે. મૃત્યુદર 6-15% સુધી પહોંચે છે, અને ત્યારબાદ અપંગતા - ઘણી વાર.
ગંભીર ડિહાઇડ્રેશનની સારવાર ફક્ત ઇન્ટ્રાવેનસ ડ્રોપર્સ સાથેની હોસ્પિટલમાં કરવામાં આવે છે. તેઓ આ ડ્રોપર્સને એમ્બ્યુલન્સમાં મૂકવાનું શરૂ કરે છે. પરંતુ ઘટનાઓના આત્યંતિક વિકાસને રોકવા માટે આપણે ઘણું કરી શકીએ છીએ. ધારો કે તમે રાત્રે મધ્યમાં અથવા વહેલી સવારે જાગ્યો છો કારણ કે તમને omલટી થાય છે અથવા ઝાડા થાય છે. શું કરવાની જરૂર છે? પ્રથમ, જો તમારી પાસે "તમારા" ડ doctorક્ટર છે, તો પછી તેને સવારે 2 વાગ્યે પણ ક callલ કરો અને જાણ કરો. ડાયાબિટીઝના દર્દીમાં omલટી થવી અથવા ઝાડા એ ગંભીર ઘટના છે જે શિષ્ટાચારનું ઉલ્લંઘન કરી શકે છે. બીજું, જો શરીરમાં કોઈ ચેપ હોય, તો પછી તમારે અસ્થાયી રૂપે ઇન્સ્યુલિનના ઇન્જેક્શનની જરૂર પડી શકે છે, પછી ભલે તમે સામાન્ય રીતે ઇન્સ્યુલિનથી તમારા પ્રકાર 2 ડાયાબિટીસની સારવાર ન કરો.
ચેપી રોગો સામાન્ય રીતે ડાયાબિટીઝના દર્દીઓમાં બ્લડ સુગરમાં વધારો કરે છે. જો તમે સામાન્ય રીતે ઇન્સ્યુલિન લગાડતા નથી, તો પણ જ્યારે શરીર ચેપથી સંઘર્ષ કરી રહ્યું હોય, ત્યારે અસ્થાયી રૂપે આ કરવાનું શરૂ કરવાની સલાહ આપવામાં આવે છે. ધ્યેય એ છે કે તમારા સ્વાદુપિંડના બીટા કોષો પરનું ભારણ ઘટાડવાનું છે, જે હજી પણ કાર્યરત છે, અને તેમને જીવંત રાખે છે. ઉપરાંત, ઇન્સ્યુલિનના ઇન્જેક્શન બ્લડ સુગરને તપાસમાં રાખવામાં મદદ કરે છે અને આ રીતે ડિહાઇડ્રેશન અને હાઈ સુગરના દુષ્ટ ચક્રના વિકાસને અટકાવે છે.
રક્ત ખાંડમાં વધારો થતાં પરિણામે સ્વાદુપિંડનો બીટા કોષો મોટી સંખ્યામાં મૃત્યુ પામે છે, આને ગ્લુકોઝ ઝેરી કહેવામાં આવે છે. જો કોઈ ચેપી રોગ દરમિયાન મૃત્યુની મંજૂરી આપવામાં આવે છે, તો પછી ટાઇપ 2 ડાયાબિટીસ ટાઇપ 1 ડાયાબિટીઝમાં ફેરવી શકે છે, અથવા પ્રકાર 1 ડાયાબિટીસનો માર્ગ વધુ ખરાબ થાય છે. તેથી, ડાયાબિટીઝના બધા દર્દીઓએ પીડારહિત ઇન્સ્યુલિન ઇન્જેક્શનની તકનીકમાં નિપુણતા મેળવવી જરૂરી છે અને જ્યારે તેઓ ચેપનો ઉપચાર કરવામાં આવે છે ત્યારે તેનો ઉપયોગ કરવા તૈયાર રહે છે.
અમે ડાયાબિટીઝમાં ડિહાઇડ્રેશનના મુખ્ય કારણોને સૂચિબદ્ધ કરીએ છીએ:
- ટૂંકા અંતરાલમાં સતત ઝાડા અથવા severalલટી થવી ઘણી વાર;
- ખૂબ હાઈ બ્લડ સુગર;
- તીવ્ર તાવ, લોકોને ખૂબ પરસેવો આવે છે;
- ગરમ હવામાનમાં અથવા શારીરિક શ્રમ દરમિયાન પૂરતા પ્રવાહી પીવાનું ભૂલી ગયા છો;
- મગજમાં તરસનું કેન્દ્ર એથરોસ્ક્લેરોસિસથી અસરગ્રસ્ત છે - વૃદ્ધ ડાયાબિટીસના દર્દીઓમાં.
રક્ત ખાંડ ખૂબ વધારે છે તેના મુખ્ય લક્ષણોમાંની તીવ્ર તરસ, વારંવાર પેશાબ સાથે. આ પરિસ્થિતિમાં, સમસ્યાઓ ariseભી થાય છે, પછી ભલે કોઈ વ્યક્તિ પાણી પીવે, કેમ કે તે ઇલેક્ટ્રોલાઇટ ગુમાવે છે. જો કે, નિર્જલીકરણ અને હાઈ બ્લડ સુગરના દુષ્ટ ચક્રના વિકાસને રોકવા માટે તમે ઘરે ઘરે ઘરે ઘરે લઈ શકો તેવા સરળ પગલાં છે.
સુગરને કારણે તીવ્ર ડાયાબિટીઝની ગૂંચવણો
ડાયાબિટીક કેટોએસિડોસિસ અને હાઈપરસ્મોલર કોમા એ બે તીવ્ર સ્થિતિઓ છે જે નિર્જલીકરણ અને હાઈ બ્લડ સુગરના સંયોજનને કારણે વિકાસ કરી શકે છે.
ડાયાબિટીક કેટોએસિડોસિસ
ડાયાબિટીક કેટોએસિડોસિસ એવા લોકોમાં થાય છે જેમના સ્વાદુપિંડનું પોતાનું ઇન્સ્યુલિન ઉત્પન્ન થતું નથી. આ પ્રકાર 1 ડાયાબિટીસવાળા દર્દીઓ છે, તેમજ ટાઇપ 2 ડાયાબિટીઝ, જેમણે તેમના બીટા કોષોની પ્રવૃત્તિ લગભગ સંપૂર્ણપણે ગુમાવી દીધી છે. ડાયાબિટીક કીટોસિડોસિસ થાય તે માટે, લોહીમાં શર્કરા અને ડિહાઇડ્રેશનના કારણે રક્ત સીરમ વત્તા ઇન્સ્યુલિન પ્રતિકારમાં ઇન્સ્યુલિનની ખૂબ ઓછી સાંદ્રતા હોવી જોઈએ.
આ સ્થિતિમાં, કોશિકાઓ દ્વારા ગ્લુકોઝનું ઉધરસ લેવી, જે સામાન્ય રીતે ઇન્સ્યુલિનને ઉત્તેજીત કરે છે, અટકે છે. જીવંત રહેવા માટે, કોષો ચરબીને પચાવવાનું શરૂ કરે છે. ચરબી ચયાપચયની પેટા પ્રોડક્ટ્સ એકઠા થઈ રહી છે - કેટોન્સ (કીટોન બોડીઝ). કીટોન બ bodiesડીઝની એક જાતો એસીટોન છે, એક લોકપ્રિય દ્રાવક અને નેઇલ પોલીશ રીમુવરનો મુખ્ય ઘટક. કેટોન્સને વિશેષ પરીક્ષણ સ્ટ્રીપ્સનો ઉપયોગ કરીને પેશાબમાં શોધી શકાય છે, તેમજ શ્વાસ બહાર કા airેલી હવામાં એસિટોનની ગંધ દ્વારા. એસીટોનની આ ગંધને કારણે, ડાયાબિટીક કેટોએસિડોસિસને લીધે પસાર થઈ ગયેલા લોકો ઘણી વાર નશામાં ન આવે તેવા લોકો માટે ભૂલથી આવે છે જેમણે અસંવેદનશીલતાને લીધે પીધું હતું.

જો concentંચી સાંદ્રતામાં કેટોન સંસ્થાઓ લોહીમાં એકઠા થાય છે, તો પછી તે પેશીઓમાં ઝેરી છે. કિડની પેશાબમાં વિસર્જન કરીને તેમના શરીરને બહાર કા toવાનો પ્રયાસ કરે છે. આને કારણે, ડિહાઇડ્રેશન હજી પણ ખરાબ છે. ડાયાબિટીક કેટોએસિડોસિસના ચિન્હો:
- પરીક્ષણ સ્ટ્રીપ્સ દર્શાવે છે કે પેશાબમાં ઘણા બધા કેટોન્સ છે;
- તીવ્ર તરસ;
- શુષ્ક મોં
- ઉબકા
- વારંવાર પેશાબ;
- શ્વાસ લેવામાં મુશ્કેલી;
- હાઈ બ્લડ શુગર (સામાન્ય રીતે 19.5 એમએમઓએલ / એલ કરતા વધારે).
આ બધા ચિહ્નો સામાન્ય રીતે એક સાથે દેખાય છે. જો પેશાબમાં કીટોન્સ જોવા મળે છે, પરંતુ બ્લડ સુગર સામાન્ય છે - ચિંતા કરશો નહીં. કીટોન સંસ્થાઓની રચના સાથે ચરબીયુક્ત ચયાપચય એ સામાન્ય, આરોગ્યપ્રદ, કુદરતી પ્રક્રિયા છે. પ્રકાર 2 ડાયાબિટીઝમાં, અમે ખાસ કરીને તેને ઓછા-કાર્બોહાઇડ્રેટ આહારની સહાયથી કહીએ છીએ જેથી દર્દી તેના ચરબીના ભંડારને બાળી નાખે અને વજન ઓછું થાય. જો પેશાબમાં કેટોન્સની સાંદ્રતા ઓછી અથવા મધ્યમ હોય તો કટોકટીનાં પગલાં લેવાની જરૂર નથી, જ્યારે બ્લડ સુગર વધતું નથી, વ્યક્તિ પૂરતું પ્રવાહી પીવે છે અને તેનું આરોગ્ય સામાન્ય છે.
હાયપરosસ્મોલર કોમા
ડિહાઇડ્રેશન અને હાઈ બ્લડ સુગરને લીધે થતી બીજી તીવ્ર સ્થિતિ એ હાયપરerસ્મોલર કોમા છે. આ કીટોસિડોસિસ કરતા ડાયાબિટીઝની સંભવિત વધુ જોખમી ગૂંચવણ છે. તે ડાયાબિટીઝના દર્દીઓ માટે થાય છે, જેનું સ્વાદુપિંડ હજી પણ ઇન્સ્યુલિન ઉત્પન્ન કરે છે, તેમ છતાં. “હાઈપરosસ્મોલર” - એટલે કે લોહીમાં ગ્લુકોઝ, સોડિયમ અને ક્લોરાઇડની સાંદ્રતા વધે છે, કારણ કે નિર્જલીકરણને લીધે આ પદાર્થો ઓગળવા માટે પૂરતું પાણી નથી. હાઈપરસ્મોલર કોમાવાળા દર્દીઓમાં, સામાન્ય રીતે પર્યાપ્ત બીટા-સેલ પ્રવૃત્તિ જાળવવામાં આવે છે જેથી શરીર ચરબીને પચાવવાનું શરૂ ન કરે. પરંતુ તે જ સમયે, ઇન્સ્યુલિન બ્લડ સુગરને ખૂબ જ મજબૂત વૃદ્ધિથી રાખવા માટે પૂરતું નથી.
એક હાઈપોરોસ્મોલર કોમા કેટોસીડોસિસથી જુદા પડે છે, તેની સાથે, કીટોન શબ્સ ડાયાબિટીસના પેશાબમાં અથવા તેના દ્વારા સમાપ્ત થયેલ હવામાં મળતું નથી. એક નિયમ તરીકે, તે ડાયાબિટીઝવાળા વૃદ્ધ દર્દીઓમાં થાય છે, જેની મગજમાં તરસનું કેન્દ્ર વય-સંબંધિત એથરોસ્ક્લેરોસિસથી પ્રભાવિત છે. આવા દર્દીઓ તરસને સારી રીતે અનુભવતા નથી, તેથી, હોસ્પિટલમાં દાખલ કરતી વખતે, તેમની ડિહાઇડ્રેશન ડાયાબિટીક કેટોએસિડોસિસ કરતાં પણ વધુ મજબૂત હોય છે. હાયપરસ્મોલર કોમાના પ્રારંભિક લક્ષણો સુસ્તી, અસ્પષ્ટ ચેતના છે. જો તાત્કાલિક પગલાં લેવામાં નહીં આવે, તો તે વ્યક્તિ કોમામાં આવી જશે. દર્દીઓમાં બ્લડ સુગર સામાન્ય રીતે 22 એમએમઓએલ / એલ કરતા વધારે હોય છે, પરંતુ તે ખૂબ જ વધારે છે. 83 એમએમઓએલ / એલ સુધીના કેસો નોંધાયા છે.

ડાયાબિટીક કેટોએસિડોસિસ અને હાયપરosસ્મોલર કોમાની સારવાર - ઇન્ટ્રાવેનસ ડ્રોપર્સ સાથે પ્રવાહી રિપ્લેસમેન્ટ, તેમજ ઇન્સ્યુલિનના નસમાં વહીવટ. ઘટનાઓ સમાન છે, પરંતુ તેમના અમલીકરણ માટે સૂચવેલા પ્રોટોકોલ્સ થોડા અલગ છે. ડાયાબિટીક કેટોએસિડોસિસની સારવાર અને હાયપરosસ્મોલર કોમાની સારવાર વિશે વધુ વાંચો. પ્રવાહીને બદલીને ડીહાઇડ્રેશન બંધ કરવું એ ઇન્સ્યુલિનના નસોના વહીવટને ધ્યાનમાં લીધા વિના, રક્ત ખાંડ ઘટાડે છે. કારણ કે પ્રવાહી લોહીમાં ખાંડ ઓગળી જાય છે, અને કિડનીને પેશાબમાં વધારે પ્રમાણમાં ગ્લુકોઝ અને કીટોન શરીર દૂર કરવાની મંજૂરી આપે છે.
ડાયાબિટીક કેટોએસિડોસિસ અને હાઈપરosસ્મોલર કોમા એવા દર્દીઓમાં જોવા મળે છે જેઓ સામાન્ય રીતે તેમના ડાયાબિટીઝને નિયંત્રણમાં રાખવામાં આળસુ હોય છે. મૃત્યુની આવર્તન 6 થી 25% સુધીની હોય છે, જે ઉંમર અને ડાયાબિટીસનું શરીર કેટલું નબળું છે તેના આધારે છે. જો તમે અમારી સાઇટનો અભ્યાસ કરી રહ્યા છો, તો સંભવત you તમે પ્રેરિત દર્દી છો અને કોઈ ચેપી રોગ સિવાય તમે આ મુશ્કેલીઓનો સામનો કરી શકશો નહીં. ડાયાબિટીક કેટોએસિડોસિસ અને હાયપરosસ્મોલર કોમાની સારવાર માત્ર એક હોસ્પિટલમાં કરવામાં આવે છે. અમારું કાર્ય બાબતને ચરમસીમા પર લીધા વિના, તેમને રોકવા માટે પ્રવૃત્તિઓ કરવાનું છે. આનો અર્થ છે - ચેપના પ્રથમ લક્ષણો પર ડ doctorક્ટરને ઝડપથી જુઓ, તેમજ સામાન્ય રક્ત ખાંડ રાખવા અને નિર્જલીકરણને રોકવા માટે ઘરેલું પગલાં લો.
ઉબકા, ઉલટી અને ઝાડા
ઉબકા, vલટી અને ઝાડા મોટા ભાગે બેક્ટેરિયલ અથવા વાયરલ ચેપને કારણે થાય છે. કેટલીકવાર તેઓ ફલૂ જેવા લક્ષણો સાથે હોય છે. જો તમને ઉબકા, omલટી અને / અથવા ઝાડા થાય છે, તો પછી મુખ્ય ઉપાય એ છે કે ખાવાનું બંધ કરો. તદુપરાંત, આવી પરિસ્થિતિઓમાં સામાન્ય રીતે કોઈ ભૂખ હોતી નથી. તમે સંભવત food કેટલાક દિવસો વિના ખાઈ શકો છો. આ કિસ્સામાં, તમારે પાણી અને અન્ય પ્રવાહી પીવાનું ચાલુ રાખવું જોઈએ જેમાં કાર્બોહાઈડ્રેટ નથી. પ્રશ્ન arભો થાય છે - ઉપવાસ ઇન્સ્યુલિન અને ડાયાબિટીઝ ગોળીઓના ડોઝને કેવી રીતે બદલી શકે છે?
પ્રકાર 1 ડાયાબિટીઝ ટ્રીટમેન્ટ પ્રોગ્રામ અથવા ટાઇપ 2 ડાયાબિટીઝ ટ્રીટમેન્ટ પ્રોગ્રામ પૂર્ણ કરનારા દર્દીઓ સામાન્ય ઉપવાસ રક્ત ખાંડને જાળવવા માટે વિસ્તૃત ઇન્સ્યુલિનનો ઉપયોગ કરે છે. ખાવું પછી, અમે ટૂંકા અથવા અલ્ટ્રા-શોર્ટ ઇન્સ્યુલિનથી બ્લડ સુગરને નિયંત્રિત કરીએ છીએ.ચેપ દરમિયાન ઉપવાસ જીવનપદ્ધતિમાં સંક્રમણ કર્યા પછી, ભોજન રદ થાય તે પહેલાં ઝડપી ઇન્સ્યુલિન ઇન્જેક્શન, અને સવારે અને / અથવા સાંજે વિસ્તૃત ઇન્સ્યુલિન હંમેશની જેમ ચાલુ રહે છે. સૂચન આપવામાં આવે છે કે તમે સામાન્ય ઉપવાસ ખાંડ રાખવાની જરૂરિયાત કરતાં વધુ સમય સુધી વિસ્તૃત ઇન્સ્યુલિન લગાડો. આ કરવા માટે, તમારે અહીં વર્ણવેલ પદ્ધતિ અનુસાર તેના યોગ્ય ડોઝની અગાઉથી ગણતરી કરવાની જરૂર છે.
ડાયાબિટીઝની ગોળીઓ સાથે - તે જ વસ્તુ. ઉપવાસ ખાંડને અંકુશમાં રાખવા માટે તમે રાત્રે અથવા સવારે જે ગોળીઓ લો છો, ચાલુ રાખો. ટેબ્લેટ્સ જે ભોજન પહેલાં લેવામાં આવે છે - અસ્થાયી રૂપે ખોરાક સાથે રદ કરો. બંને ગોળીઓ અને ઇન્સ્યુલિન, જે ઉપવાસ રક્ત ખાંડને નિયંત્રિત કરે છે, તે સંપૂર્ણ માત્રામાં ચાલુ રાખવી આવશ્યક છે. આ રક્ત ખાંડને "સ્કેલ પર જાઓ" અને ડાયાબિટીક કેટોએસિડોસિસ અથવા હાયપરસ્મોલર કોમા - ડાયાબિટીઝની જીવલેણ તીવ્ર ગૂંચવણો વિકસાવવાની મંજૂરી આપશે નહીં. તેથી, જે દર્દીઓ પ્રકાર 1 ડાયાબિટીઝ સારવાર કાર્યક્રમ અથવા પ્રકાર 2 ડાયાબિટીઝ સારવાર કાર્યક્રમનો અમલ કરી રહ્યા છે, તે ચેપી રોગ અને ભૂખમરોના સમય માટે તેમની સારવાર પદ્ધતિને યોગ્ય રીતે બદલવાનું સરળ છે. ડાયાબિટીસના દર્દીઓ જેમને માનક પદ્ધતિઓ દ્વારા સારવાર આપવામાં આવે છે અને ઇન્સ્યુલિનની વિશાળ માત્રામાં ઇન્જેક્શન આપવામાં ઘણી સમસ્યાઓ હોય છે.
જેમ તમે જાણો છો, ચેપ અને નિર્જલીકરણ રક્ત ખાંડમાં વધારોનું કારણ બને છે. ભૂખમરો હોવા છતાં, ડિહાઇડ્રેશન અને ઉચ્ચ ખાંડનું એક પાપી ચક્ર વિકસાવવાનું જોખમ રહે છે. જો બ્લડ શુગર વધે છે, તો તે પછી તરત જ ઇન્સ્યુલિનના ઇન્જેક્શન્સની મદદથી તરત જ સામાન્યમાં લાવવી આવશ્યક છે. આ જ કારણ છે કે આપણે આગ્રહ રાખીએ છીએ કે બધા ડાયાબિટીસના દર્દીઓ પીડારહિત ઇન્સ્યુલિનના ઇન્જેક્શનની તકનીકમાં માસ્ટર છે, પછી ભલે તે સામાન્ય પરિસ્થિતિમાં ઇન્સ્યુલિનથી સારવાર ન મળે. ચેપી રોગ દરમિયાન, ઇન્સ્યુલિનના અસ્થાયી ઇન્જેક્શન્સ ઉપયોગી અને મહત્વપૂર્ણ પગલા છે.

ચેપ દરમિયાન ઇન્સ્યુલિનના ઇન્જેક્શન, સ્વાદુપિંડના બીટા કોષો પરનો ભાર ઘટાડી શકે છે અને આમ તેમને જીવંત રાખી શકે છે. જ્યારે તમે ચેપમાંથી સ્વસ્થ થાઓ ત્યારે ડાયાબિટીસનો કોર્સ બગડે છે કે કેમ તે તેના પર નિર્ભર છે. જો તમને ઇન્ફેક્શનનો ઉપચાર કરવામાં આવે છે ત્યારે અસ્થાયી રૂપે તમારા ઇન્સ્યુલિનને ઇન્જેક્શન આપવા માટે તમે અગાઉથી તૈયાર નથી, તો તરત જ ઇન્સ્યુલિન થેરેપીની પદ્ધતિ દોરવા માટે તમારા ડ doctorક્ટરનો સંપર્ક કરો અને જાતે ઇન્જેક્શન કેવી રીતે લેવું તે શીખવશો. જો તમે આ પગલાંને અવગણો છો, તો પછી ત્યાં ઉચ્ચ સંભાવના છે કે ડાયાબિટીસનો કોર્સ વધુ ખરાબ થાય છે, કારણ કે બીટા કોષો "બર્ન થઈ જાય છે". સૌથી ખરાબ કિસ્સામાં ડાયાબિટીક કેટોએસિડોસિસ અથવા હાયપરosસ્મોલર કોમા વિકસી શકે છે.
ચેપી રોગો દરમિયાન ઝડપી ઇન્સ્યુલિનના ઇન્જેક્શનની મદદથી બ્લડ સુગર કેવી રીતે સામાન્ય થાય છે તેનું અમે ટૂંકમાં વર્ણન કરીએ છીએ. જાગવા પછી તમારે સવારે ગ્લુકોમીટરથી અને પછી દર 5 કલાકે તમારી ખાંડ માપવાની જરૂર છે. જો ખાંડ એલિવેટેડ હોય તો તેને સામાન્યમાં પાછો લાવવા માટે અલ્ટ્રાશોર્ટ અથવા ટૂંકા ઇન્સ્યુલિનની પૂરતી માત્રા ઇન્જેક્ટ કરો. તમારે બ્લડ સુગરને માપવાની જરૂર છે અને, જો જરૂરી હોય તો, દર 5 કલાકે, રાત્રે પણ, ઝડપી ઇન્સ્યુલિન લગાડો! આ કરવા માટે, મધ્યરાત્રિએ જાગવા માટે એક અલાર્મ ઘડિયાળ સેટ કરો, ઝડપથી બધી પ્રવૃત્તિઓ પૂર્ણ કરો અને સૂઈ જાઓ. જો તમે એટલા નબળા છો કે તમે તમારી ખાંડ માપવા અને ઇન્સ્યુલિન લગાડવા માટે સમર્થ નથી, તો કોઈ બીજાએ તે કરવું જોઈએ. આ તમારા સંબંધી અથવા આરોગ્ય સંભાળ પ્રદાતા હોઈ શકે છે.
મારે શું ગોળીઓ લેવાનું બંધ કરવું જોઈએ
ઘણી લોકપ્રિય દવાઓ ડિહાઇડ્રેશન વધારે છે અથવા અસ્થાયીરૂપે કિડનીની કામગીરીને નબળી પાડે છે. ડાયાબિટીઝમાં ચેપી રોગો દરમિયાન, તેમના વહીવટને ઓછામાં ઓછા અસ્થાયીરૂપે બંધ કરવો જોઈએ. બ્લેકલિસ્ટમાં પ્રેશર ગોળીઓ - મૂત્રવર્ધક પદાર્થ, એસીઇ અવરોધકો, એન્જીયોટેન્સિન -૨ રીસેપ્ટર બ્લocકર્સ શામેલ છે. ઉપરાંત, બિન-સ્ટીરોઇડ બળતરા વિરોધી દવાઓ - આઇબુપ્રોફેન અને અન્ય ન લો. સામાન્ય રીતે, ડ allક્ટર સાથે તમે જે દવાઓ લેતા હો તે તમામ દવાઓની ચર્ચા કરો કે જેમણે તમને સૂચવ્યું છે.
Vલટીને કેવી રીતે નિયંત્રિત કરવી
ડિહાઇડ્રેશનને રોકવા માટે, તમારે પ્રવાહી પીવાની જરૂર છે, જેમાં ખારા ઉકેલો શામેલ છે. પરંતુ જો તમને સતત omલટી થાય છે, તો પ્રવાહીને પચવાનો સમય નહીં હોય. જો 1-2 એપિસોડ પછી theલટી બંધ થઈ જાય, તો તે એટલું ડરામણી નથી, પરંતુ હજી પણ તમારા ડ doctorક્ટરને જાણ કરો. જો ઉલટી ચાલુ રહે છે, તો એમ્બ્યુલન્સને તાત્કાલિક હોસ્પિટલમાં દાખલ થવા માટે ક callલ કરો. વિલંબ ઘોર છે! હોસ્પિટલમાં, નિષ્ણાતો આકૃતિ કરશે કે કેવી રીતે omલટી થવી અટકાવવી, અને સૌથી અગત્યનું - ડ્રોપર્સની મદદથી, તેઓ તમને પ્રવાહી અને મહત્વપૂર્ણ ઇલેક્ટ્રોલાઇટ્સથી ઇન્જેક્શન આપશે. અમે ભારપૂર્વક કોઈ પણ એન્ટિમેટિક દવાઓ ઘરે લેવાની ભલામણ કરતા નથી.
જ્યારે ઉલટી બંધ થઈ જાય છે, ત્યારે તમારે શરીરમાં પાણીના નુકસાનને બદલવા અને ડિહાઇડ્રેશનને રોકવા માટે તરત જ પ્રવાહી પીવાનું શરૂ કરવું જોઈએ. આખો સમય પીવો, પરંતુ થોડોક થોડો સમય, જેથી પેટની દિવાલો ખેંચાય નહીં અને વારંવાર ઉલટી ન થાય. તે ઇચ્છનીય છે કે પ્રવાહીનું તાપમાન શરીરના તાપમાનની નજીક હોય - તેથી તે તરત જ શોષી લેવામાં આવશે. આ પરિસ્થિતિમાં શ્રેષ્ઠ પ્રવાહી શું છે? તેને કેટલી માત્રામાં પીવું? તમારા માટે યોગ્ય પ્રવાહીને ત્રણ શરતો પૂરી કરવી આવશ્યક છે:
- તે કંઈક એવું ન હોવું જોઈએ જે તમને ગમતું નથી;
- માત્ર કાર્બોહાઇડ્રેટ મુક્ત પ્રવાહી યોગ્ય છે, જ્યારે ન nonટ્રિટિવ સ્વીટનર્સને મંજૂરી છે;
- ઉલટી અથવા અતિસારના એપિસોડ દરમિયાન થતા નુકસાનની ભરપાઇ કરવા માટે પ્રવાહીમાં ઇલેક્ટ્રોલાઇટ્સ - સોડિયમ, પોટેશિયમ અને ક્લોરાઇડ્સ હોવા આવશ્યક છે.

તમે હર્બલ ચા, સાદા અથવા ખનિજ જળ પી શકો છો, અને જો ખાવાનું શરૂ કરવાનો સમય છે, તો પછી એક મજબૂત માંસનો સૂપ જેમાં કાર્બોહાઈડ્રેટ શામેલ નથી. આ બધા પ્રવાહી વધારાના ઇલેક્ટ્રોલાઇટ્સ સાથે "ઉન્નત" થઈ શકે છે અને હોવું જોઈએ. દરેક લિટર માટે, ટેબલ મીઠાની ટેકરી વિના 0.5-1 ચમચી ઉમેરો, અને તમે પોટેશિયમ ક્લોરાઇડનો ચમચી પણ કરી શકો છો. આ એક મીઠું વિકલ્પ છે જે ફાર્મસીમાં વેચાય છે. ટેબલ મીઠું શરીરને સોડિયમ અને ક્લોરાઇડ્સ પ્રદાન કરે છે, અને પોટેશિયમ ક્લોરાઇડ મૂલ્યવાન ખનિજ પોટેશિયમ પણ પ્રદાન કરે છે. જો 1-2 એપિસોડ પછી omલટી થવી બંધ થાય છે, તો પછી પ્રવાહીમાં ઇલેક્ટ્રોલાઇટ્સ ઉમેરી શકાતી નથી. જો તેમાં ગ્લુકોઝ હોય તો તૈયાર ઇલેક્ટ્રોલાઇટ પાવડરનો ઉપયોગ કરશો નહીં.
ઉપવાસ દરમિયાન, દરરોજ પ્રવાહીનું સેવન શરીરના 1 કિગ્રા વજન દીઠ 48 મિલી હોવું જોઈએ. 62 કિલો વજનવાળા વ્યક્તિ માટે, તે દિવસમાં લગભગ 3 લિટર છે. મોટા લોકો માટે - ઘણું બધું. જો ઝાડા અથવા omલટીને લીધે પ્રવાહી અને ઇલેક્ટ્રોલાઇટનું નુકસાન થાય છે, તો પછી આ નુકસાનને બદલવા માટે 24 કલાકની અંદર વધારાના થોડા લિટર નશામાં લેવાની જરૂર છે. સામાન્ય રીતે, ડાયાબિટીઝમાં ચેપી રોગો દરમિયાન, તમારે માત્ર ઘણું નહીં, પણ ઘણું પીવું જરૂરી છે. જો તમે સમયસર પીવાનું ભૂલી શક્યા ન હો, અથવા ડિહાઇડ્રેશન મટાડવા માટે તમારે ઇન્ટ્રાવેનસ ડ્રોપર્સ સાથે હોસ્પિટલમાં લિક્વિડ ઇન્જેક્ટ કરવું પડશે.
જો તમે અથવા તમારા ડાયાબિટીસ બાળકને નસમાં ડ્ર dropપર્સ દ્વારા ડિહાઇડ્રેશનની સારવાર માટે હોસ્પિટલમાં દાખલ કરવામાં આવે છે, તો નીચેની સમસ્યા આવી શકે છે. તબીબી કર્મચારીઓ ગ્લુકોઝ, ફ્રુટોઝ, લેક્ટોઝ અથવા ડાયાબિટીઝ માટે હાનિકારક હોય તેવી અન્ય ખાંડ ધરાવતા ઇન્ટ્રાવેનસ ઇલેક્ટ્રોલાઇટ ઉકેલોનું સંચાલન કરવા માંગશે. તેમને આવું કરવા દો નહીં. આગ્રહ રાખો કે ડોકટરો ગ્લુકોઝ અથવા અન્ય શર્કરા વિના ઇલેક્ટ્રોલાઇટ સોલ્યુશન્સનું સંચાલન કરે છે. જો કંઇક થાય, તો વહીવટનો સંપર્ક કરો અને ધમકી પણ આપો કે તમે આરોગ્ય મંત્રાલયને ફરિયાદ કરશો. ઇન્ટ્રાવેન્યુસ પ્રવાહી અને ઇલેક્ટ્રોલાઇટ્સ ખૂબ જ મહત્વપૂર્ણ, ઉપયોગી અને મહત્વપૂર્ણ પગલા છે ... પરંતુ હજી પણ, જેઓ ઓછા કાર્બોહાઇડ્રેટવાળા આહારથી ડાયાબિટીસની સારવાર કરે છે, તે ઇચ્છનીય છે કે સોલ્યુશનમાં ગ્લુકોઝ અથવા અન્ય શર્કરા શામેલ નથી.
અતિસાર અને તેની યોગ્ય સારવાર કેવી રીતે કરવી
સૌ પ્રથમ, અમે સૂચવીએ છીએ કે લોહીથી અને / અથવા તીવ્ર તાવ સાથેના ડાયેરિયાને તાત્કાલિક તબીબી સહાયની જરૂર છે. લોહી અથવા શરીરનું તાપમાન ન હોય તો જ તમે ઘરે સારવાર માટે પ્રયત્ન કરી શકો છો. સારવારમાં ત્રણ ઘટકો હોય છે:
- બ્લડ સુગર નિયંત્રણ;
- પ્રવાહી અને ઇલેક્ટ્રોલાઇટ્સના વધુ નુકસાનને ટાળવા માટે ઝાડા નિયંત્રણ;
- ડિહાઇડ્રેશન અને હાઈ બ્લડ સુગરના દુષ્ટ ચક્રને રોકવા માટે પહેલાથી ગુમાવેલ પ્રવાહી અને ઇલેક્ટ્રોલાઇટ્સને બદલીને.
રક્ત ખાંડનું નિયંત્રણ vલટીની જેમ બરાબર તે જ રીતે કરવામાં આવે છે, અને આપણે ઉપર જણાવેલ વિગતવાર વર્ણન કરી દીધું છે. પ્રવાહી અને ઇલેક્ટ્રોલાઇટ્સના સ્થાને - તે જ વસ્તુ, ફક્ત ઝાડા સાથે, તમે હજી પણ દરેક લિટર પ્રવાહી માટે સોડાની સ્લાઇડ વિના 1 ચમચી ઉમેરી શકો છો. Diલટીની જેમ ઝાડા માટેની મુખ્ય સારવાર, ખાવું બંધ કરવું. જો તમે ઝાડા માટે કોઈ દવા લો છો, તો પછી ફક્ત તે જ તમારા ડ doctorક્ટર સાથે સંમત છે. "ડાયાબિટીસના ઝાડા (અતિસાર) ની સારવાર માટે દવાઓ વાંચો."
જો ઝાડા તાવ અથવા લોહીના સ્ટૂલ સાથે હોય તો - કોઈ દવાઓ લેવાનું વિચારશો નહીં, પણ તરત જ ડ doctorક્ટરની સલાહ લો.
ઉચ્ચ તાપમાન
ઉચ્ચ તાપમાન તીવ્ર નિર્જલીકરણનું કારણ બને છે, કારણ કે વ્યક્તિ પુષ્કળ પરસેવો કરે છે. આ નુકસાનના ચોક્કસ વોલ્યુમનું અનુમાન કરવું મુશ્કેલ છે, તેથી અમે ફક્ત દરરોજ 1-2 લિટર પ્રવાહી દરરોજ પીવાની ભલામણ કરીએ છીએ. શરીરનું તાપમાન એલિવેટેડ વાયરસ અથવા બેક્ટેરિયાને નિષ્ક્રિય કરવામાં મદદ કરે છે જે ચેપી રોગનું કારણ બને છે. જો તે જ સમયે જો કોઈ વ્યક્તિ સામાન્ય કરતાં વધુ સૂઈ જાય છે, તો પછી આ પુન recoveryપ્રાપ્તિને પણ વેગ આપે છે. પરંતુ ડાયાબિટીઝ સાથે, સુસ્તી ખતરનાક બની શકે છે, કારણ કે તે જરૂરી પગલાંમાં દખલ કરે છે - રક્ત ખાંડને માપવા માટે દર 5 કલાકે, જો જરૂરી હોય તો, ઇન્સ્યુલિનના ઇન્જેક્શન આપો, પ્રવાહી પીવો, ડ doctorક્ટરને બોલાવો. ઓછામાં ઓછા દર 5 કલાકમાં એકવાર જાગવા માટે એલાર્મ સેટ કરો.

અમે એન્ટિપ્રાયરેટિક્સની સારવાર ખૂબ કાળજીથી કરીએ છીએ. એસ્પિરિન અથવા ન -ન-સ્ટીરોઇડ બળતરા વિરોધી દવાઓ (આઇબુપ્રોફેન અને અન્ય) ની નોંધપાત્ર માત્રા ગંભીર હાયપોગ્લાયકેમિઆનું કારણ બની શકે છે. બાળકોમાં temperaturesંચા તાપમાને આ જૂથોની દવાઓનો ઉપયોગ કરવો તે ખાસ કરીને અનિચ્છનીય છે. ડિહાઇડ્રેશન સાથે નterન-સ્ટીરોઇડ બળતરા વિરોધી દવાઓનું સંયોજન કિડનીની નિષ્ફળતાનું કારણ બની શકે છે. નોનસ્ટીરોઇડ બળતરા વિરોધી ગોળીઓ ડાયાબિટીસ કિડનીને નુકસાનવાળા લોકો માટે સ્પષ્ટ રીતે યોગ્ય નથી.
Temperaturesંચા તાપમાને, તમારે રક્ત ખાંડને નિયંત્રણમાં લેવાની અને પ્રવાહી પીવાની જરૂર છે તે જ રીતે આપણે ઉલટી અને ઝાડાની સારવારના વિભાગોમાં વર્ણવ્યા અનુસાર. ત્યાં એક ચેતવણી છે. પરસેવો આવે ત્યારે, ઇલેક્ટ્રોલાઇટ્સનું નુકસાન ખૂબ ઓછું હોય છે. તેથી, જો ત્યાં vલટી અને / અથવા ઝાડા ન થાય, તો પછી તમે દર્દી પીતા પ્રવાહીમાં મીઠાના ઉકેલો ઉમેરી શકતા નથી. જો તમને ભૂખ ન લાગે, તો ખાશો નહીં. જો તમે ભૂખ્યા છો, તો કદાચ તમારા of અથવા 1/2 તમારા સામાન્ય ખોરાક પીરસવાનું પૂરતું હશે. ભોજન પહેલાં ક્રમશ 1/ તમારા ઇન્સ્યુલિનની ઝડપી માત્રામાં 1/4 અથવા ½ ઇન્જેક્શન આપો.
ડાયાબિટીઝ ડિહાઇડ્રેશન: તારણો
હાઈપોગ્લાયકેમિઆની જેમ, ડિહાઇડ્રેશન એ જીવલેણ ડાયાબિટીસ હોઈ શકે છે. તેથી, ડાયાબિટીસના દર્દીના પરિવારના સભ્યોએ આ પ્રકરણનો કાળજીપૂર્વક અભ્યાસ કરવો જોઈએ. સ્ટોકમાં જેનો લેખ "ફર્સ્ટ-એઇડ કીટ ડાયાબિટીક" માં ઉલ્લેખ કરવામાં આવ્યો છે. તમારે ઘરે અને તમારી સાથે ડાયાબિટીસના દર્દીની શું જરૂર છે ”તે પહેલાથી ખરીદ્યું હોવું જોઈએ અને અનુકૂળ સુલભ જગ્યાએ હોવું આવશ્યક છે. ફરી એકવાર, અમે ટાઇપ 2 ડાયાબિટીઝના તમામ દર્દીઓને પીડારહિત ઇન્સ્યુલિન ઇન્જેક્શનની તકનીકમાં નિપુણતા મેળવવા અને ઇન્સ્યુલિનના જુદા જુદા ડોઝ તમને કેવી અસર કરે છે તે તપાસો. જો તમે આહાર, કસરત અને ગોળીઓથી તમારી ખાંડના સારા નિયંત્રણમાં હોવ તો પણ આ અગાઉથી થવું જોઈએ.
તાવ, ઉલટી અથવા ઝાડા થવાના પ્રથમ સંકેત પર તમારા ડ doctorક્ટરને ક Callલ કરો. ડાયાબિટીસને વહેલા તબીબી સંભાળ મળે છે, ડિહાઇડ્રેશન, ડાયાબિટીક કેટોએસિડોસિસ અથવા હાઈપરosસ્મોલર કોમાને રોકવાની સંભાવના વધારે છે. જ્યારે ડિહાઇડ્રેશન પહેલાથી જ વિકસિત થઈ ગયું છે, ત્યારે સારવાર ખૂબ મુશ્કેલ બની જાય છે. ડ doctorક્ટર આ સારી રીતે જાણે છે, તેથી જો તમે તેને ફરીથી ખલેલ પહોંચાડો અને અગાઉથી ક callલ કરો તો તેને વાંધો નહીં આવે.
ડ Theક્ટર સંભવત will પૂછશે કે પેશાબમાં કીટોન્સ છે, અને જો એમ હોય તો, કઈ સાંદ્રતામાં. તેથી, ડ doctorક્ટરને બોલાવવા પહેલાં કેટોન ટેસ્ટ સ્ટ્રીપ્સથી પેશાબની તપાસ કરવાની સલાહ આપવામાં આવે છે. જો તમે કંઇ ખાતા નથી, તો પછી ચોક્કસ પરીક્ષણો માટે બતાવવામાં આવશે કે પેશાબમાં નાના અથવા મધ્યમ સાંદ્રતામાં કેટોન્સ છે. જો પેશાબમાં કેટોન્સને સામાન્ય રક્ત ખાંડ સાથે જોડવામાં આવે છે, તો પછી ચિંતા કરવાની કંઈ જરૂર નથી. ડાયાબિટીક કેટોએસિડોસિસની સારવાર ફક્ત ત્યારે જ થવી જોઈએ જ્યારે રક્ત ખાંડ 10 એમએમઓએલ / એલ અથવા વધુ સુધી ઉંચાઇ કરવામાં આવે. જો તમે 24 કલાકથી એસ્પિરિન લઈ રહ્યા છો, તો તમારે તેના વિશે તમારા ડ doctorક્ટરને કહેવાની જરૂર છે કારણ કે એસ્પિરિન ખોટા હકારાત્મક પેશાબની કીટોન તપાસના પરિણામોનું કારણ બની શકે છે.
ચેપ કે જે ડિહાઇડ્રેશનનું કારણ નથી
ઘણા ચેપ ડિહાઇડ્રેશનનું જોખમ લઈ શકતા નથી, પરંતુ તેમાંથી લગભગ બધા બ્લડ સુગરમાં વધારો કરે છે. ચેપી રોગો એવા લક્ષણોનું કારણ બને છે જે સરળતાથી ઓળખાતા હોય છે. જો તમને પેશાબની નળીઓનો વિસ્તાર ચેપ છે, તો પેશાબ કરતી વખતે સળગતી ઉત્તેજના હશે. શ્વાસનળીનો સોજો ઉધરસ દ્વારા પ્રગટ થાય છે, વગેરે. આ બધા શરીરમાંથી સ્પષ્ટ સંકેતો છે કે તાત્કાલિક તબીબી સહાયની જરૂર છે. કારણ કે જો તમને ટાઇપ -2 ડાયાબિટીઝ છે અથવા હળવા સ્વરૂપમાં ટાઇપ 1 ડાયાબિટીસ છે, તો પછી તમે કદાચ તમારા બાકીના કેટલાક બીટા કોષો મરી ન જશો.

એક લાક્ષણિક દૃશ્ય એ છે કે પ્રકાર 2 ડાયાબિટીસના દર્દીને લાગે છે કે તેને પેશાબની નળીઓનો વિસ્તાર ચેપ છે. પરંતુ તે યુરોલોજિસ્ટની મુલાકાત મુલતવી રાખે છે અને તેની સારવાર કરવામાં આવતી નથી. પરિણામે, તેની બ્લડ સુગર ખૂબ વધી જાય છે કે બાકીના બીટા કોષો “બર્ન થઈ જાય છે”. આ પછી, ટાઇપ 2 ડાયાબિટીઝ ટાઇપ 1 ડાયાબિટીઝમાં પસાર થાય છે, અને હવે દર્દીએ દરરોજ 5 ઇન્સ્યુલિનના ઇન્જેક્શન આપવાના રહેશે. સૌથી ખરાબ સ્થિતિમાં, સાવચેતી વિના સારવાર વિના પેશાબની નળીઓનો વિસ્તાર ચેપ પણ કિડનીમાં મુશ્કેલીઓ પેદા કરશે, અને તે પછી "બ્લેક બ boxક્સ" ખૂણાની આજુબાજુ છે.
છુપાયેલા ચેપ વારંવાર થાય છે જે વર્ણવેલ રક્ત ખાંડ સિવાયના અન્ય કોઈ લક્ષણોનું કારણ નથી. જો ખાંડ ઘણા દિવસો સુધી એલિવેટેડ રહે છે અને ઇન્સ્યુલિન સામાન્ય કરતા વધુ ખરાબ કાર્ય કરે છે, તો ડ aક્ટરની સલાહ લેવાનો આ પ્રસંગ છે. આવી પરિસ્થિતિઓમાં, તે ઘણીવાર બહાર આવે છે કે અયોગ્ય સંગ્રહ અથવા સિરીંજના ફરીથી ઉપયોગને કારણે ડાયાબિટીસ ઇન્સ્યુલિન બગડે છે, અથવા મૌખિક પોલાણમાં ચેપ વિકસિત થયો છે.
દંત સમસ્યાઓની રોકથામ અને ઉપચાર
મૌખિક ચેપ એ સુપ્ત ચેપનો સૌથી સામાન્ય કેસ છે. મોંમાં રહેલા બેક્ટેરિયા ગુંદર, દાંતની મૂળ નહેરો અને જડબાના હાડકાંને અસર કરે છે. જો ડાયાબિટીઝ નબળી રીતે નિયંત્રિત થાય છે અને બ્લડ સુગર એલિવેટેડ રહે છે, તો આ મો bacteriaામાં બેક્ટેરિયાના જીવન માટે અનુકૂળ પરિસ્થિતિઓ બનાવે છે. અને પછી મૌખિક પોલાણમાં ચેપ રક્ત ખાંડમાં વધારો કરે છે અને ઇન્સ્યુલિન પ્રત્યે શરીરની સંવેદનશીલતા ઘટાડે છે. આ એક દુષ્ટ ચક્રનું બીજું ઉદાહરણ છે.
તેથી, જો રક્ત ખાંડ કેટલાક દિવસો સુધી અસ્પષ્ટ રીતે એલિવેટેડ રહે છે, તો પછી સૌથી સંભવિત કારણ ઇન્સ્યુલિન બગડ્યું છે, ખાસ કરીને નિકાલજોગ સિરીંજના ફરીથી ઉપયોગને કારણે. જો ઇન્સ્યુલિન ચોક્કસપણે સામાન્ય છે, તો ડાયાબિટીસને શક્ય તેટલી વહેલી તકે દંત ચિકિત્સક પાસે જવું જોઈએ. ચેપના સ્ત્રોતની શોધમાં, ડ doctorક્ટર પેumsાની તપાસ કરશે અને દરેક દાંત પર ઠંડા હવાનો પ્રવાહ ફેલાવશે. જો પીડા બતાવે છે કે દાંત ઠંડા પ્રત્યે સંવેદનશીલ છે, તો પછી તે ચોક્કસપણે ચેપ અને બળતરા ધરાવે છે. આગળ, દંત ચિકિત્સક રોગગ્રસ્ત દાંતને જાતે જ ઇલાજ કરશે અથવા દર્દીને પેumsાના નિષ્ણાતને મોકલે છે.

ધ્યાનમાં રાખો કે રશિયન બોલતા દેશોમાં દંત ચિકિત્સા, વિશ્વના ધોરણો અનુસાર, ખૂબ સસ્તી અને તે જ સમયે ઉચ્ચ-ગુણવત્તાની છે, જે પશ્ચિમની તુલનામાં લગભગ સારી છે. ત્યાંથી સ્માર્ટ લોકો ખાસ કરીને દાંતની સારવાર માટે આવે છે. તેથી, અમને સડેલા દાંત સાથે ચાલવામાં શરમ આવે છે. એવું પણ માનવામાં આવે છે કે મોંમાં રહેલ ચેપ આખા શરીરમાં રક્ત વાહિનીઓ દ્વારા ફેલાય છે અને હૃદયરોગનો હુમલો થવાનું જોખમ વધારે છે, અંદરથી રક્ત વાહિનીઓની દિવાલોનો નાશ કરે છે. આ સિદ્ધાંત હજી નિશ્ચિતરૂપે સાબિત થયો નથી, પરંતુ વધુ અને વધુ નિષ્ણાતો તેની પુષ્ટિ કરે છે. દાંતની સમસ્યાઓ ડાયાબિટીઝને અંકુશમાં રાખવી મુશ્કેલ બનાવે છે તેનો ઉલ્લેખ કરવો નહીં.
નિષ્કર્ષ: તમારી જાતને એક સારા દંત ચિકિત્સક અને અગાઉથી વધુ સારી રીતે શોધો, ધીમે ધીમે, જ્યારે તમારા દાંતમાં હજી પણ ઇજા ન થાય. તમારે દંત ચિકિત્સકની જરૂર છે જે:
- તેના હસ્તકલાની તકનીકમાં સારી રીતે વાકેફ;
- ભરણ માટે ઉચ્ચ ગુણવત્તાની સામગ્રીનો ઉપયોગ કરે છે;
- પીડાશિલરોને બચાવતું નથી;
- પેumsાના કિડનીને પે inામાં ઘા મારતા પહેલા, એલર્જી પરીક્ષણ કરે છે;
- સ્વભાવથી એક પ્રકારનો સ્વભાવ ધરાવે છે.
બધા લોકોને પ્રોફીલેક્ટીક દર 6 મહિનામાં ડેન્ટિસ્ટની મુલાકાત લેવાની સલાહ આપવામાં આવે છે. ડાયાબિટીઝમાં, દર 3 મહિનામાં એકવાર આ સલાહ આપવામાં આવે છે.આ મુલાકાતો દરમિયાન, તકતી અને પથ્થર જેણે તેમના પર રચ્યું છે, દાંતમાંથી દૂર કરવામાં આવે છે. મૌખિક પોલાણના ચેપી રોગોને રોકવાનો આ શ્રેષ્ઠ માર્ગ છે. તમારે દિવસમાં બે વાર, નાસ્તા પછી અને રાત્રે, અને જમ્યા પછી દરેક, તમારા દાંતને બ્રશ કરવાની જરૂર છે.
કમનસીબે, મોંમાં ચેપનું તમામ ધ્યાન મટાડ્યા પછી, એલિવેટેડ બ્લડ સુગર ઘણા મહિનાઓ સુધી ચાલુ રાખી શકે છે. આનો અર્થ એ કે તમારે હજી પણ એન્ટિબાયોટિક્સ લેવાની જરૂર છે, જે દંત ચિકિત્સક ભલામણ કરશે. જો કેટલાક એન્ટિબાયોટિક અસરકારક નથી, તો તે બીજા સાથે બદલાઈ જાય છે. અસરકારક એન્ટિબાયોટિક છે કે નહીં - આને તમારા બ્લડ સુગર અને ઇન્સ્યુલિન ડોઝમાં ફેરફાર દ્વારા સમજી શકાય છે. એન્ટિબાયોટિક્સને લીધે હાનિકારક બેક્ટેરિયા સાથે મૃત્યુ પામેલા ગેસ્ટ્રોઇંટેસ્ટીનલ ટ્રેક્ટમાં ફાયદાકારક બેક્ટેરિયાને બદલવા માટે એન્ટિબાયોટિક્સ સાથે પ્રોબાયોટિક તૈયારીઓ પણ લેવી જરૂરી છે.